آریتمی قلبی خطرناک است؟
ضربان قلب معمولی چیست؟
قلب شما از چهار حفره تشکیل شده است، دو اتاق فوقانی (دهلیز) و دو اتاق پایین (بطن). ریتم قلب شما به طور معمول توسط یک ضربان ساز طبیعی (گره سینوسی) واقع در دهلیز راست کنترل میشود. گره سینوسی تکانههای الکتریکی تولید میکند که به طور معمول هر ضربان قلب را شروع میکند. این تکانهها باعث انقباض ماهیچههای دهلیزی و پمپاژ خون به داخل بطنها میشود.
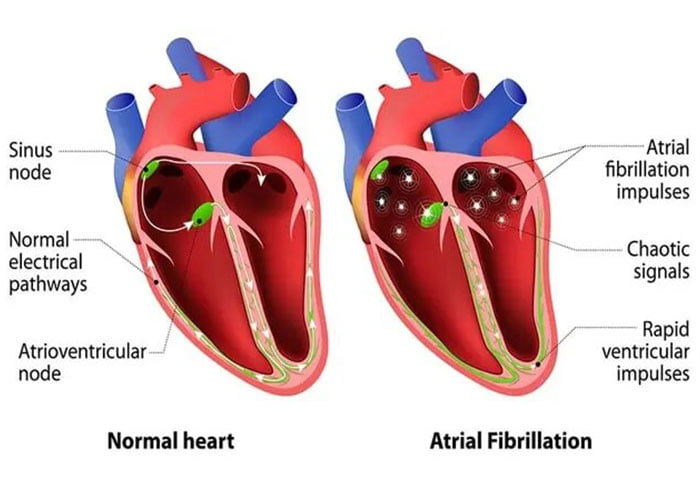
سپس تکانههای الکتریکی به خوشهای از سلولها به نام گره دهلیزی – بطنی (AV) میرسند. گره AV قبل از ارسال سیگنال الکتریکی به بطنها سرعت آن را کاهش میدهد. این تأخیر جزئی به بطنها اجازه میدهد تا از خون پر شوند. وقتی تکانههای الکتریکی به ماهیچههای بطن میرسند، منقبض میشوند و باعث پمپاژ خون به ریهها یا بقیه بدن میشود. در قلب سالم، این روند و ریتم af معمولاً بدون مشکل پیش میرود و در نتیجه ضربان قلب طبیعی در حالت استراحت 60 تا 100 ضربه در دقیقه است.

انواع آریتمیهای خطرناک قلبی
پزشکان آریتمیها را نه تنها بر اساس منشأ آنها (دهلیز یا بطن) بلکه بر اساس سرعت ایجاد ضربان قلب دسته بندی میکنند:
- تاکی کاردی (tak-ih-KAHR-dee-uh): این نوع آریتمی به ضربان سریع قلب اشاره دارد؛ ضربان قلب در حالت استراحت بیشتر از 100 ضربه در دقیقه است.
- برادیکاردی (brad-e-KAHR-dee-uh): این نوع آریتمی به ضربان قلب آرام اشاره دارد؛ ضربان قلب در حالت استراحت کمتر از 60 ضربه در دقیقه است.
همه تاکی کاردیها یا برادیکاردیها به این معنی نیست که شما بیماری قلبی دارید. بهعنوان مثال، در طول ورزش طبیعی است که ضربان قلب سریع ایجاد شود، زیرا قلب با افزایش سرعت ضربان، بافتهای شما را با خون غنی از اکسیژن بیشتر تأمین میکند. در زمان خواب یا زمان آرامش عمیق، غیر معمول نیست که ضربان قلب کندتر شود.
تاکیکاردی در دهلیزها
تاکیکاردیهای منشأ دهلیزی عبارتاند از:
- فیبریلاسیون دهلیزی: فیبریلاسیون دهلیزی ضربان قلب سریع است که در اثر تکانههای الکتریکی آشفته در دهلیزها ایجاد میشود. این سیگنالها منجر به انقباضات سریع، ناهماهنگ و ضعیف دهلیزها میشود.
سیگنالهای الکتریکی آشفته گره AV را بمباران میکنند و معمولاً منجر به ریتم نامنظم و سریع بطنها میشود. فیبریلاسیون دهلیزی ممکن است موقتی باشد، اما برخی از قسمتها بدون درمان پایان نمییابند.
فیبریلاسیون دهلیزی با عوارض جدی مانند سکته مغزی همراه است. - لرزش دهلیزی: لرزش دهلیزی شبیه به فیبریلاسیون دهلیزی است. ضربان قلب در لرزش دهلیزی نسبت به فیبریلاسیون دهلیزی، تکانههای الکتریکی منظمتر و موزونتری است. لرزش دهلیزی همچنین ممکن است منجر به عوارض جدی مانند سکته مغزی شود.
- تاکیکاردی فوق بطنی: تاکی کاردی فوق بطنی یک اصطلاح گسترده است که شامل بسیاری از اشکال آریتمی است که از بالای بطنها (فوق بطنی) در دهلیز یا گره AV ایجاد میشود. به نظر میرسد این نوع آریتمیها باعث بروز ناگهانی تپش قلب میشود که ناگهان شروع شده و پایان مییابد.
- سندرم ولف – پارکینسون – وایت: در سندرم ولف – پارکینسون – وایت، نوعی تاکیکاردی فوق بطنی، یک مسیر الکتریکی اضافی بین دهلیزها و بطنها وجود دارد که از هنگام تولد وجود دارد. با این حال، ممکن است علائم را تا بزرگسالی تجربه نکنید. این مسیر ممکن است اجازه دهد سیگنالهای الکتریکی بین دهلیزها و بطنها بدون عبور از گره AV عبور کرده و منجر به اتصال کوتاه و ضربان سریع قلب شود.
تاکی کاردی در بطنها
تاکی کاردیهای ایجاد شده در بطنها عبارتاند از:
- تاکی کاردی بطنی: تاکی کاردی بطنی یک ضربان قلب سریع و منظم است که از سیگنالهای الکتریکی غیرطبیعی در بطنها سرچشمه میگیرد. ضربان قلب سریع به بطنها اجازه نمیدهد تا به طور مؤثر پر شده و منقبض شوند تا خون کافی به بدن پمپ شود. در صورت داشتن قلب سالم، تاکی کاردی بطنی ممکن است مشکلات جدی ایجاد نکند، اما در صورت داشتن بیماری قلبی یا ضعف قلب میتواند یک فوریت پزشکی باشد که نیاز به درمان فوری دارد.
- فیبریلاسیون بطنی: فیبریلاسیون بطنی زمانی اتفاق میافتد که تکانههای الکتریکی سریع و بی نظم باعث میشود بطنها به جای پمپاژ خون لازم به بدن، به طور غیر مؤثر بلرزد. اگر قلب در عرض چند دقیقه به حالت طبیعی بازنگردد، این مشکل جدی کشنده است.
اکثر افرادی که فیبریلاسیون بطنی را تجربه میکنند دارای بیماری زمینهای قلبی هستند یا آسیب جدی را تجربه کردهاند. - سندرم QT طولانی: سندرم QT طولانی یک اختلال قلبی است که با افزایش ضربان قلب سریع و آشفته همراه است. ضربان سریع قلب، ناشی از تغییرات در سیستم الکتریکی قلب شما، ممکن است منجر به غش شود و میتواند زندگی را تهدید کند. در برخی موارد، ضربان قلب شما ممکن است آنقدر نامنظم باشد که باعث مرگ ناگهانی شود.
شما میتوانید با یک جهش ژنتیکی متولد شوید که شما را در معرض سندرم QT طولانی قرار میدهد. علاوه بر این، چندین دارو ممکن است باعث سندرم QT طولانی مدت شوند. برخی از شرایط پزشکی مانند نقایص مادرزادی قلب نیز ممکن است باعث سندرم QT طولانی شود.
برادی کاردی یا ضربان قلب کند
اگرچه ضربان قلب زیر 60 ضربه در دقیقه در حالت استراحت برادیکاردی محسوب میشود، اما ضربان قلب پایین در حالت استراحت همیشه نشانه وجود مشکل نیست. اگر از نظر جسمانی سالم هستید، ممکن است یک قلب کارآمد داشته باشید که بتواند مقدار کافی خون را با کمتر از 60 ضربه در دقیقه در حالت استراحت پمپاژ کند.
علاوه بر این، برخی از داروهای مورد استفاده برای درمان سایر بیماریها، مانند فشار خون بالا، ممکن است ضربان قلب شما را کاهش دهند. با این حال، اگر ضربان قلب شما کند است و قلب شما به اندازه کافی خون را پمپ نمیکند، ممکن است یکی از چندین نوع برادیکاردی را داشته باشید، از جمله:
سندرم سینوس بیمار: اگر گره سینوسی شما، که وظیفه تنظیم ضربان قلب را بر عهده دارد، تکانهها را به درستی ارسال نمیکند، ضربان قلب شما ممکن است بین خیلی کند (برادیکاردی) و خیلی سریع (تاکی کاردی) متغیر باشد. سندرم سینوس بیمار همچنین میتواند ناشی از ایجاد زخم در نزدیکی گره سینوسی باشد که باعث کند شدن، اختلال یا مسدود شدن حرکت تکانهها میشود. سندرم سینوس بیمار بیشتر در میان افراد مسن شایع است.
بلوک هدایت: یک بلوک از مسیرهای الکتریکی قلب شما میتواند درون یا در نزدیکی گره AV رخ دهد که در مسیر بین دهلیز و بطن شما قرار دارد. یک بلوک همچنین میتواند در مسیرهای دیگر هر بطن ایجاد شود.
بسته به محل و نوع انسداد، ممکن است تکانههای بین نیمه بالایی و پایینی قلب شما کند یا مسدود شوند. اگر سیگنال به طور کامل مسدود شده باشد، سلولهای خاصی در گره AV یا بطنها میتوانند ضربان قلب ثابت، اگرچه معمولاً کندتر را ایجاد کنند.
برخی از بلوکها ممکن است هیچ علامت یا نشانهای نداشته باشند، و برخی دیگر ممکن است باعث رد شدن ضربان قلب یا برادیکاردی شوند.
ضربان قلب زودرس
در آریتمی پی وی سی اگرچه اغلب احساس میشود که ضربان قلب از بین رفته است، اما ضربان زودرس قلب در واقع یک ضربان اضافی است. حتی اگر گاهی اوقات احساس ضربان زودرس میکنید، به ندرت به این معنی است که مشکل جدیتری دارید. با این حال، ضربان زودرس میتواند باعث آریتمی طولانی مدت شود، به ویژه در افراد مبتلا به بیماری قلبی. ضربان زودرس مکرر که چندین سال طول میکشد ممکن است منجر به ضعف قلب شود.
ضربان زودرس قلب ممکن است هنگام استراحت رخ دهد یا گاهی اوقات ناشی از استرس، ورزش شدید یا محرکهایی مانند کافئین یا نیکوتین باشد.
علائم آریتمیهای خطرناک قلبی
آریتمیها ممکن است هیچ علامت یا نشانهای ایجاد نکنند. در واقع، پزشک شما ممکن است قبل از اینکه شما علائمی را دریافت کنید، در طول یک معاینه معمول، متوجه آریتمی شما شود. علائم و نشانههای قابل توجه لزوماً به این معنا نیست که شما یک مشکل جدی دارید.
علائم آریتمی قابل توجه ممکن است شامل موارد زیر باشد:
- وزوز در سینه
- ضربان قلب تند (تاکی کاردی)
- کند شدن ضربان قلب (برادیکاردی)
- درد قفسه سینه
- تنگی نفس
علائم دیگر ممکن است شامل موارد زیر باشد:
- اضطراب
- خستگی
- سبکی سر یا سرگیجه
- تعریق
- غش (سنکوپ) یا شرایط نزدیک به غش
آریتمیهای خطرناک قلبی ممکن است باعث ایجاد ضربان زودرس در قلب شما شوند، یا ممکن است احساس کنید قلب شما در حال تپش سریع یا تند زدن بیش از حد است. علائم و نشانههای دیگر ممکن است مربوط به عدم پمپاژ مؤثر قلب شما به دلیل تپش سریع یا کند قلب باشد. این موارد شامل تنگی نفس، ضعف، سرگیجه، سبکی سر، غش یا شرایط نزدیک به غش و درد یا ناراحتی قفسه سینه است.
اگر به طور ناگهانی یا مکرر هر یک از این علائم و نشانهها را در زمانی تجربه کردید که انتظار نداشتید آنها را احساس کنید، به دنبال مراقبت فوری پزشکی باشید.
فیبریلاسیون بطنی یکی از انواع آریتمیهای خطرناک قلبی است که میتواند کشنده باشد. زمانی اتفاق میافتد که قلب با تکانههای الکتریکی سریع و نامنظم میتپد. این امر باعث میشود که حفرههای تحتانی قلب (بطنها) به جای پمپاژ خون به طور بیهودهای میلرزد. بدون ضربان قلب مؤثر، فشار خون کاهش مییابد و خون رسانی به اندامهای حیاتی شما قطع میشود.
فرد مبتلا به فیبریلاسیون بطنی در عرض چند ثانیه غش میکند و به زودی نفس نمیکشد و نبض نخواهد داشت. اگر این اتفاق افتاد، مراحل زیر را دنبال کنید:
- با 115 یا شماره اورژانس منطقه خود تماس بگیرید.
- اگر هیچ کس در آن نزدیکی آموزش احیاء قلبی ریوی (CPR) ندید، CPR را فقط با دست دنبال کنید. این بدان معنی است که فشرده سازی مداوم قفسه سینه با سرعت 100 تا 120 ضربه در دقیقه تا رسیدن نیروهای امدادی انجام میشود. برای انجام فشرده سازی قفسه سینه، فشار قوی و سریع را در وسط سینه ایجاد کنید. نیازی به تنفس برای نجات ندارید.
- اگر شما یا کسی در نزدیکی شما روش انجام CPR میدانید، در صورت لزوم ارائه آن را شروع کنید. CPR میتواند جریان خون به اندامها را تا زمان ایجاد شوک الکتریکی (دفیبریلاسیون) حفظ کند.
- بررسی کنید که آیا یک دفیبریلاتور خارجی خودکار (AED) در نزدیکی شما موجود است یا خیر. این دفیبریلاتورهای قابل حمل، که میتوانند یک شوک الکتریکی را ایجاد کنند که ممکن است ضربان قلب فرد را دوباره ایجاد کند، این دستگاهها در برخی از مکانها در دسترس هستند. آنها حتی میتوانند برای خانه شما خریداری شوند.
- نیازی به آموزش نیست، AED به شما میگوید که چه کار کنید. طوری برنامهریزی شده است که فقط در صورت لزوم امکان ایجاد شوک را فراهم کند
درمان
آریتمی قلبی یا اختلال در ریتم قلب معمولا در اثر عملکرد نامناسب پیام های الکتریکی هماهنگ کننده ضربان قلب به وجود می آید و منجر به افزایش یا کاهش ضربان و یا نامنظم شدن آن می شود.
آریتمی قلبی ممکن است به صورت بال بال زدن یا تپش قلب توصیف شوند که گاهی نیز بی خطر هستند. با این حال برخی از آریتمیها ممکن است با علائم و نشانههای آزار دهنده و در برخی مواقع کشنده همراه باشند.
درمان آریتمی قلبی اغلب منجر به کنترل یا حذف ضربان های سریع، آهسته و یا نامنظم می شود. علاوه بر این از آنجایی که آریتمیهای آزار دهنده اغلب در اثر مشکل قلبی تشدید می شوند، بنابراین می توان با تغییر سبک زندگی از پیشرفت آن ها جلوگیری کرد.
ضربان طبیعی قلب چگونه است؟
قلب از چهار حفره تشکیل شده است. دو حفره بالایی را دهلیز و دو حفره پایینی را بطن می نامند. ریتم قلب معمولا توسط یک ضربان ساز طبیعی (گره سینوسی – دهلیزی یا SA) واقع در دهلیز راست کنترل می شود.
گره SA پیام های الکتریکی آغاز کننده هر ضربان را تولید می کند. این پیام ها باعث انقباض عضلات دهلیزها و تخلیه خون به بطن ها می شوند. پیامهای الکتریکی مذکور در نهایت به گره دهلیزی – بطنی یا AV می رسند که شامل گروهی از سلول های منحصر به فرد می باشد. این گره پیش از انتقال پیامهای الکتریکی به بطن ها، سرعت آن ها را کاهش می دهد. این موضوع باعث می شود پیام های الکتریکی با اندکی تاخیر به بطن ها برسند.
اهمیت این تاخیر این است که به بطن ها اجازه می دهد تا فرصت کافی برای پر شدن از خون را داشته باشند. پس از رسیدن پیام های الکتریکی به بطن ها، این بخشها منقبض میشوند و خون را به ریه یا بقیه بخش های بدن پمپ می کنند. در یک قلب سالم، این فرآیند معمولا به آرامی صورت میگیرد و باعث ایجاد ۶۰ تا ۱۰۰ ضربان در دقیقه می شود.
انواع آریتمی قلبی
پزشکان آریتمی قلبی را نه تنها بر اساس محل آن ها بلکه بر اساس تغییری که در ضربان قلبی ایجاد می کنند نیز طبقه بندی می کنند. انواع آریتمی ها به شرح زیر هستند:
- تاکیکاردی
که به معنی ضربان قلب بیش از ۱۰۰ بار در دقیقه می باشد. - برادیکاردی
که به معنی ضربان قلب کمتر از ۶۰ بار در دقیقه می باشد.
توجه کنید که تمام تاکیکاردی ها یا برادیکاردی ها به معنی وجود بیماری قلبی نیستند. به عنوان مثال در هنگام ورزش ضربان قلب افزایش پیدا می کند تا اکسیژن کافی در اختیار بافت های مختلف بدن قرار بگیرد. همچنین در هنگام خواب یا استراحت مطلق، ضربان قلب کاهش پیدا می کنند.
۱) تاکیکاردی در دهلیز
تاکیکاردی های دهلیزی عبارتند از:
- فیبریلاسیون دهلیزی
همان ضربان سریع قلب است که در اثر پیام های الکتریکی نامنظم در دهلیز به وجود می آید. این پیام ها باعث انقباضات سریع و ناهماهنگ در دهلیز می شوند. پیام های الکتریکی مذکور گره AV را بمباران می کنند و این موضوع باعث ضربان سریع و نامنظم در بطن ها می شود.فیبریلاسیون دهلیزی ممکن است گذرا باشد اما در برخی از موارد در صورت عدم درمان متوقف نخواهد شد. فیبریلاسیون دهلیزی با عوارض خطرناکی نظیر سکته مغزی همراه است. - فلاتر دهلیزی
فلاتر دهلیزی مشابه فیبریلاسیون دهلیزی است با این تفاوت که ضربان ها در فلاتر دهلیزی منظم تر از فیبریلاسیون دهلیزی هستند. فلاتر دهلیزی نیز ممکن است با سکته مغزی همراه باشد. - تاکیکاردی فوق بطنی
تاکیکاردی فوق بطنی یک اصطلاح گسترده است که انواع آریتمیها با منشأ بالاتر از بطن که شامل دهلیزها یا گره AV است را در بر میگیرد. به نظر می رسد این نوع آریتمی ها باعث دورههای ناگهان تپش قلب می شوند که به یک باره آغاز شده و به یک باره نیز پایان مییابند. - سندروم ولف پارکینسون وایت
سندروم ولف پارکینسون وایت نوعی تاکیکاردی فوق بطنی است که در آن از بدو تولد یک مسیر الکتریکی اضافی بین دهلیزها و بطن ها وجود دارد. با این حال ممکن است فرد تا دوران بزرگسالی نیز بی علامت باشد.
این مسیر اضافی باعث می شود پیام های الکتریکی بدون گذر از گره AV مستقیما از دهلیز به بطن ها برسند که پیامد نهایی آن تشکیل مدارهای کوتاه و ضربان قلب بالا می باشد.
۲) تاکیکاردی در بطن ها
تاکیکاردی های ایجاد شونده در بطن ها عبارتند از:
- تاکیکاردی بطنی
تاکیکاردی بطنی در حقیقت ضربان سریع و منظم قلب در اثر پیام های الکتریکی غیر طبیعی با منشا بطنی است. در این حالت ضربان سریع قلب مانع از پر شدن و انقباض موثر بطن ها به منظور پمپاژ خون به بافت های مختلف بدن می شود.
تاکیکاردی بطنی در قلب سالم ممکن است چندان مشکل آفرین نباشد اما در بیماران قلبی یک اورژانس پزشکی محسوب می شود و باید سریعا درمان شود. - فیبریلاسیون بطنی
فیبریلاسیون بطنی زمان اتفاق می افتد که پیام های الکتریکی سریع و نامنظم باعث شوند بطن به جای پمپاژ موثر خون، دچار یک سری انقباضات سریع و غیر عملکردی شود.
این حالت بسیار خطرناک است و اگر در عرض چند دقیقه برطرف نشود باعث مرگ بیمار می شود. اکثر افرادی که دچار فیبریلاسیون بطنی می شوند معمولا مبتلا به بیماری های قلبی هستند و یا به شدت آسیب دیده اند. - سندرم QT طولانی
سندرم QT طولانی یک اختلال قلبی است که با خطر افزایش ضربان های سریع و نامنظم همراه است. در این حالت، ضربان های سریع ناشی از تغییرات به وجود آمده در سیستم الکتریکی قلب ممکن است منجر به کاهش سطح هوشیاری و غش شوند که تهدید کننده حیات فرد است.
در برخی از موارد نیز ریتم قلب به حدی نامنظم می شود که منجر به مرگ ناگهانی فرد می گردد. افراد ممکن است با یک جهش ژنتیکی متولد شوند که آنها را مستعد سندرم QT طولانی می کند.
علاوه بر این، برخی از داروها نیز ممکن است باعث ایجاد این سندرم شوند. برخی بیماری ها نظیر نقایص مادرزادی قلب نیز از علل دیگر این سندرم هستند.
۳) برادیکاردی کاهش ضربان قلب
اگر چه ضربان قلب کمتر از ۶۰ بار در دقیقه در حین استراحت برادیکاردی در نظر گرفته می شود، با این حال معمولا بی خطر می باشد. اگر فرد تناسب اندام خوبی دارد، قلب وی احتمالا قادر است با ضربان کمتر از ۶۰ بار در دقیقه نیز نیاز بدن به خون رسانی در حالت استراحت را تامین کند.
علاوه بر این تعدادی از داروهای مورد استفاده در درمان برخی بیماری ها نظیر داروهای فشار خون، منجر به کاهش ضربان قلب می شوند. با این حال اگر ضربان قلب به حدی کند شود که پاسخگوی نیازهای بدن نباشد ممکن است فرد به یکی از انواع برادیکاردی ها مبتلا شده باشد. انواع برادیکاردی ها عبارتند از:
- سندرم سینوس بیمار
در این حالت گره SA که وظیفه ضربان سازی قلب را بر عهده دارد پیام های الکتریکی را به طور مناسبی ارسال نمی کند و ضربان قلب بیمار بین دو حالت برادیکاردی و تاکیکاردی تغییر می کند.
سندرم سینوس بیمار همچنین ممکن است در اثر تشکیل بافت اسکار در مجاورت گره SA نیز بوجود بیاید. چرا که بافت مذکور باعث کندی و از هم گسیختگی پیام های الکتریکی و یا مسدود شدن مسیر انتقال آنها می شود. سندرم سینوس بیمار بیشتر در افراد مسن دیده میشود. - انسداد هدایتی
انسداد مسیرهای الکتریکی قلب می تواند در خود گره AV یا مجاورت آن اتفاق بی افتد که در حد فاصل دهلیزها و بطن ها واقع شده است. انسداد همچین می تواند در هر بخشی از مسیرهای الکتریکی واقع در بطن ها نیز بوجود بیاید. بسته به نوع و محل انسداد، پیام های الکتریکی حفرات بالایی یا پایینی قلب کند شده و یا کاملا مسدود می شوند.
اگر این پیام ها به طور کامل مسدود شوند، سلول های منحصر به فرد موجود در گره AV قادر خواهند بود ضربان قلب را، هر چند آهسته تر از حالت قبل، حفظ کنند.
ممکن است برخی از انسداد ها بدون علامت باشند در حالیکه برخی دیگر از آن ها باعث حذف تعدادی از ضربان ها و در نتیجه برادیکاردی میشوند.
۴) ضربان های زودرس
اگر چه ضربان زودرس اغلب به صورت حذف یک ضربان حس می شود. اما در حقیقت در این حالت یک ضربان اضافی وجود دارد. ممکن است فرد هر از گاهی یک ضربان نارس را احساس کند اما این حالت به ندرت باعث مشکل می شود.
با این وجود باید توجه کرد که یک ضربان نارس می تواند باعث ایجاد آریتمی های طولانی تر به ویژه در افراد مسن شود. ضربان های زودرس مکرر که به مدت چندین سال ادامه پیدا می کنند ممکن است منجر به نارسایی قلبی شوند. این ضربان ها ممکن است در حالت استراحت و یا در اثر استرس، ورزش و یا مواجهه با مواد محرک نظیر کافئین یا نیکوتین نیز بوجود بیایند.
علائم آریتمی قلبی
آریتمی قلبی ممکن است بدون علامت باشد. در حقیقت ممکن است پزشک آریتمی فرد را در جریان یک معاینه روتین تشخیص دهد. با این حال علائم و نشانه های بارز به این معنا نیستند که فرد با یک مشکل جدی مواجه است. علائم و نشانههای آریتمی قلبی عبارتند از:
- احساس بال بال زدن قلب در سینه
- تپش قلب (تاکیکاردی)
- کندی قلب (برادیکاردی)
- درد قفسه سینه
- تنگی نفس
- اضطراب
- خستگی
- سبکی سر
- تعریق
- غش (سنکوپ) یا حالتی نزدیک به آن
چه زمانی باید به پزشک متخصص قلب مراجعه کرد؟
آریتمیها ممکن است با احساس ضربان زودرس در فرد همراه باشند یا باعث شوند فرد اینگونه احساس کند که قلب وی بسیار سریع یا بسیار آهسته می تپد.
علائم و نشانه های دیگر این بیماری ممکن است در ارتباط با عدم پمپاژ موثر خون توسط قلب در اثر ضربان بسیار سریع یا بسیار کند بوجود بیایند. از جمله این علائم و نشانهها می توان به تنگی نفس، ضعف، گیجی، سبکی سر، غش یا حالتی نزدیک به آن و احساس درد یا ناراحتی در قفسه سینه اشاره کرد. در صورت داشتن هر یک از این علائم و نشانه ها بهتر است به پزشک قلب مراجعه کنید.
فیبریلاسیون بطنی چیست؟
فیبریلاسیون بطنی یکی از انواع کشنده آریتمی قلبی می باشد. این اختلال زمانی به وجود می آید که قلب با پیام های الکتریکی سریع و نامنظم دچار تپش می شود. این موضوع منجر به انقباض ناکارآمد و بی فایده حفرات پایینی قلب (یعنی بطن ها) می شود.
بدون وجود یک ضربان موثر، فشار خون کاهش پیدا کرده و جریان خون ارگان های حیاتی مختل می شود. فرد مبتلا به فیبریلاسیون بطنی در عرض چند ثانیه بی هوش و بدون ضربان شده و به دنبال آن توان تنفس خود را از دست می دهد.
در صورت مشاهده این وضعیت بهتر است بلافاصله با اورژانس تماس بگیرید. اگر هیچ فرد آموزش دیده ای در زمینه احیای قلبی ریوی (CPR) در اطرافتان نیست، از CPR دستی استفاده کنید. در این نوع CPR در هر دقیقه ۱۰۰ تا ۱۲۰ بار فشار بی وقفه بر روی قفسه سینه اعمال می شود و این کار تا رسیدن آمبولانس ادامه پیدا می کند.
برای انجام CPR دست خود را به سرعت بر مرکز قفسه سینه بفشارید. در این روش نیازی به دادن تنفس دهان به دهان نیست. اگر در اطراف تان یک فرد آشنا با CPR وجود دارد می توانید از او برای تنفس دهان به دهان نیز کمک بخواهید. CPR می تواند جریان خون ارگان های حیاتی را تا زمان اعمال شوک الکتریکی حفظ کند.
در این شرایط همچنین می توانید در صورت دسترسی، از یک دفیبریلاتور خودکار خارجی (AED) نیز استفاده کنید. این دفیبریلاتور های قابل حمل میتوانند با وارد کردن شوک الکتریکی به قلب، باعث آغاز مجدد ضربان آن شوند.
دفیبریلاتورهای قابل حمل در بسیاری از مکان ها نظیر هواپیماها، خودروهای پلیس و مراکز خرید در دسترس هستند. حتی می توان آن ها را برای خانه نیز تهیه کرد. برای کار با این ابزار هیچ آموزشی نیاز نیست. AED خود به شما نحوه کار را خواهد آموخت و به نحوی برنامه ریزی شده است که در زمان مناسب به فرد شوک وارد کند.
علل آریتمی قلبی
شرایط خاصی می توانند باعث ایجاد آریتمی قلبی شوند؛ از جمله این شرایط میتوان به موارد زیر اشاره کرد:
- حمله قلبی در حال وقوع
- تشکیل اسکار در قلب در اثر حمله قلبی
- تغییرات بوجود آمده در ساختار قلب، به عنوان مثال در اثر کاردیومیوپاتی
- گرفتگی عروق قلب (بیماری عروق کرونر)
- فشار خون بالا
- پرکاری غده تیروئید (هایپرتیروئیدیسم)
- کم کاری غده تیروئید (هایپوتیروئیدیسم)
- دیابت
- آپنه خواب
- مصرف سیگار
- مصرف بیش از حد الکل یا کافئین
- سوء مصرف مواد مخدر
- استرس و اضطراب
- برخی داروها و مکمل های خاص نظیر داروهای ضد سرماخوردگی، ضد آلرژی و مکمل های بدون نسخه
- عوامل ژنتیکی
ریسک فاکتورهای آریتمی قلبی
برخی شرایط و بیماریها ممکن است احتمال ابتلا به آریتمی قلبی را افزایش دهند. از جمله این شرایط می توان به موارد زیر اشاره کرد:
- بیماری عروق کرونر
- مشکلات قلبی و سابقه عمل جراحی قلب
- تنگی عروق قلب
- حمله قلبی
- وضعیت غیر طبیعی دریچهها
- نارسایی قلبی
- کاردیومیوپاتی و دیگر آسیب های قلبی
علاوه بر موارد بالا برخی دیگر از ریک فاکتورها هستند که میتوانند علت آریتمی قلبی باشند:
- فشار خون بالا
فشار خون بالا باعث افزایش احتمال ابتلا به بیماری عروق کرونر می شود. همچنین با افزایش ضخامت و سفتی دیواره بطن ها می تواند انتقال پیام های الکتریکی در قلب را تغییر دهد. - بیماری قلبی مادرزادی
وجود مشکلات قلبی از بدو تولد ممکن است ریتم قلب را دستخوش تغییر کند. - مشکلات تیروئیدی
پرکاری یا کم کاری تیروئید باعث افزایش خطر آریتمی می شود. - دیابت
احتمال ابتلا به فشار خون و بیماری عروق کرونر در دیابت کنترل نشده افزایش می یابد. - آپنه انسدادی خواب
در این حالت، تنفس فرد در هنگام خواب به مدت چند ثانیه متوقف می شود که این موضوع می تواند باعث ایجاد برادیکاردی، فیبریلاسیون دهلیزی و دیگر انواع آریتمی ها شود. - اختلال آب و الکترولیت
الکترولیت های موجود در خون نظیر سدیم، پتاسیم و منیزیم به تولید و انتقال پیام های الکتریکی در قلب کمک می کنند. سطوح بسیار بالا یا بسیار پایین این الکترولیت ها بر پیام های الکتریکی قلب تاثیر گذاشته و باعث ایجاد آریتمی قلبی می شود.
چه عواملی باعث افزایش احتمال آریتمی قلبی میشوند؟
- داروها و مکمل ها
برخی از داروهای ضد سرفه و ضد سرماخوردگی بدون نسخه می توانند باعث ایجاد آریتمی شوند. - مصرف بیش از حد الکل
مصرف بیش از حد الکل با تاثیر بر پیام های الکتریکی قلب باعث افزایش احتمال فیبریلاسیون دهلیزی می شود. - کافئین، نیکوتین و مواد مخدر
کافئین، نیکوتین و دیگر مواد محرک باعث افزایش ضربان قلب شده و آریتمی های خطرناک تری را بوجود می آورند. مواد مخدر غیر قانونی با تاثیر شدیدی که بر قلب می گذارند باعث ایجاد انواع آریتمی ها و گاهی مرگ ناگهانی ناشی از فیبریلاسیون بطنی می شوند.
عوارض آریتمی قلبی
انواع خاصی از آریتمی ها ممکن است با عوارض زیر همراه باشند:
- سکته مغزی
آریتمی قلبی باعث افزایش احتمال تشکیل لخته خونی میشود. در اثر شکسته شدن این لخته و انتقال آن از قلب به مغز، جریان خون این ارگان حساس و حیاتی مختل شده و سکته مغزی اتفاق می افتد.
خطر سکته مغزی در بیماران قلبی بالای ۶۵ سال که مبتلا به آریتمی هستند افزایش می یابد. داروهای خاص نظیر داروهای ضد انعقاد می توانند خطر سکته مغزی و یا آسیب دیگر ارگان های حیاتی در اثر تشکیل لخته خونی را کاهش دهند. پزشک امکان تجویز این داروها را بسته به نوع آریتمی و خطر تشکیل لخته خونی بررسی خواهد کرد. - نارسایی قلبی
عدم پمپاژ موثر خون توسط قلب دچار برادیکاردی یا تاکیکاردی (نظیر فیبریلاسیون دهلیزی) در دراز مدت باعث نارسایی می شود. گاهی مواقع، کنترل سرعت ضربان قلب می تواند به بهبودی نارسایی و عملکرد قلب کمک کند.
پیشگیری از آریتمی قلبی
داشتن یک سبک زندگی سالم به منظور کاهش خطر ابتلا به بیماری های قلبی الزامی است. یک سبک زندگی سالم شامل موارد زیر است:
- داشتن رژیم غذایی سالم از نظر قلبی
- فعالیت جسمانی منظم و حفظ وزن در محدوده طبیعی
- پرهیز از مصرف سیگار
- ترک یا محدود کردن مصرف الکل و کافئین
- کاهش استرس، چرا که استرس و عصبانیت شدید باعث آریتمی قلبی می شود
- مصرف محتاطانه داروهای بدون نسخهای نظیر داروهای ضد سرفه و سرماخوردگی، چرا که برخی از این داروها حاوی مواد محرک هستند که منجر به افزایش ضربان قلب می شوند.
نحوه تشخیص آریتمی قلبی
پزشک به منظور تشخیص آریتمی قلبی، ضمن توجه به شرح حال، علائم و نشانه های بیمار به معاینه فیزیکی وی نیز خواهد پرداخت. پزشک ممکن است در خصوص سابقه بیماری قلبی و تیروئیدی از بیمار سوال بپرسد. چرا که این بیماری ها باعث افزایش احتمال ابتلا به آریتمی می شوند.
همچنین ممکن است یک سری آزمایش اختصاصی به منظور پایش فعالیت الکتریکی قلب و شناسایی انواع آریتمی ها توسط پزشک درخواست شوند. از جمله این آزمایشها عبارتند از:
- نوار قلب یا ECG
در نوار قلبی الکترودهای متصل به قفسه سینه و اندام ها فعالیت الکتریکی قلب را ثبت می کنند. ECG زمان بندی هر یک از بخش های مختلف فعالیت الکتریکی قلب را اندازه گیری می کند. - مانیتور هولتر
هولتر در حقیقت یک دستگاه نوار قلب قابل حمل است که به مدت یک روز یا بیشتر به بیمار وصل می شود تا فعالیت های الکتریکی قلب را طی انجام کارهای روزمره ثبت کند. - ثبت کننده واقعه
این آزمایش برای آریتمی های منفرد استفاده می شود. به این ترتیب که فرد در هنگام علامت دار شدن، این دستگاه ECG قابل حمل را به بدن خود متصل نموده و با فشردن یک دکمه، فعالیت الکتریکی قلب خود را ثبت می کند. این اقدام به پزشک اجازه می دهد ریتم قلب بیمار را در هنگام بروز علائم مورد بررسی قرار دهد. - اکوکاردیوگرافی
در این روش غیر تهاجمی، با قرار دادن یک ابزار دستی (ترانسدیوسر) بر روی قفسه سینه بیمار و با استفاده از امواج صوتی، اندازه و ساختار قلب و حرکت آن مورد بررسی قرار می گیرد. - واقعه نگر قابل کاشت
اگر علائم فرد به ندرت اتفاق می افتند، می توان دستگاه واقعه نگر را زیر پوست و در ناحیه قفسه سینه ی بیمار کاشت تا فعالیت الکتریکی قلب به طور مداوم ثبت کند و به کمک آن ریتم های غیرطبیعی قلب شناسایی گردند.
اگر پزشک با انجام این آزمایشها به تشخیص نرسد، ممکن است با استفاده از آزمایشهای زیر به صورت ارادی قلب را وادار به آریتمی کند:
- آزمایش استرس
برخی آریتمیها با انجام ورزش تحریک شده و یا بدتر می شوند. در حین انجام این آزمایش، از فرد درخواست می شود تا در حالی که فعالیت قلب وی تحت نظر قرار دارد روی یک تردمیل یا یک دوچرخه ثابت شروع به ورزش کند.
اگر بیمار مبتلا مشکوک به بیماری عروق کرونر باشد و انجام ورزش برای وی مقدور نباشد، پزشک از داروهای محرک به منظور شبیه سازی حالت ورزش استفاده خواهد کرد. - آزمایش میز چرخان
پزشکان در مواردی که فرد سابقه غش را ذکر می کند از این آزمایش استفاده می کنند. در این آزمایش، فرد در حالی که ضربان قلب و فشار خون وی تحت نظر قرار دارد روی یک میز دراز می کشد. در ادامه میز چرخش پیدا کرده و فرد در وضعیت عمودی قرار می گیرد. دقیقا مانند حالتی که فرد ایستاده است.
سپس پزشک پاسخ قلب و دستگاه عصبی خودمختار نسبت به تغییر وضعیت بیمار را مورد ارزیابی قرار می دهد. - آزمایش و نقشه برداری الکتروفیزیولوژیک
در این آزمایش، پزشک یک سری لوله نازک و منعطف (کاتتر) که در نوک خود حاوی الکترود می باشند را از طریق عروق خونی به بخش های مختلف قلب می فرستد. پس از قرارگیری در مکان مورد نظر، این کاتترها قادر خواهند بود فعالیت الکتریکی قلب را ثبت کنند.علاوه بر این، متخصص قلب می تواند از الکترودهای مستقر در راس کاتترها برای تحریک الکتریکی قلب به منظور ایجاد آریتمی استفاده کند. این کار به پزشک برای شناسایی منشا آریتمی و علت بوجود آورنده آن و انتخاب نوع درمان کمک می کند. پزشک همچنین ممکن است از این آزمایش برای بررسی احتمال وقوع آریتمی در شرایط پرخطر نیز استفاده کند.
درمان آریتمی قلبی
بسته به نوع آریتمی قلبی، ممکن است نیاز به درمانهای مختلفی باشد. معمولا آریتمی فقط زمانی نیاز به درمان دارد که فرد را در معرض عوارض خطرناکی که قبلا به آنها اشاره شد قرار دهد.
۱) درمان برادیکاردی
اگر علت زمینهای برادیکاردی نامشخص و یا غیر قابل درمان باشد، پزشکان اغلب از یک ضربان ساز داخل قلبی برای رفع این مشکل استفاده خواهند کرد. چرا که هیچ داروی مناسبی برای افزایش قابل اعتماد ضربان قلب وجود ندارد.
ضربان ساز یک وسیله کوچک است که معمولا در مجاورت گردن قرار می گیرد. یک یا دو سیم حاوی الکترود از ضربان ساز خارج شده و وارد قلب بیمار می شوند. در صورت کاهش ضربان قلب و یا متوقف شدن آن، ضربان ساز پیام های الکتریکی تحریکی را به به قلب خواهد فرستاد تا ضربان آن را حفظ کند.
۲) درمان تاکیکاردی
در درمان تاکیکاردی از یکی از درمان های زیر استفاده می شود:
- مانورهای عصب واگ
می توان تعدادی از آریتمی های فوق بطنی را با استفاده از یک سری مانور نظیر حبس کردن نفس و زور زدن، فرو بردن سر در آب یخ و یا سرفه کردن برطرف نمود. این مانورها با اثر بر سیستم عصبی کنترل کننده ضربان قلب باعث کاهش ضربان قلب می شوند. با این حال مانورهای واگ پاسخگوی تمام انواع آریتمی ها نیستند. - استفاده از داروهای ضد آریتمی
درمان بسیاری از انواع تاکیکاردیها و برگرداندن ضربان قلب به محدوده طبیعی آن با استفاده از دارو صورت می پذیرد. به منظور کاهش عوارض ناشی از مصرف داروهای ضد آریتمی، این داروها باید دقیقا به همان شکلی که پزشک تجویز کرده است مصرف شوند. چنانچه فرد به فیبریلاسیون دهلیزی مبتلا باشد ممکن است پزشک برای وی داروی ضد انعقاد نیز تجویز کند تا از تشکیل لخته پیشگیری کند. - کاردیوورژن
در صورتی که فرد مبتلا به آریتمی خاصی نظیر فیبریلاسیون دهلیزی باشد، ممکن است پزشک از کاردیوورژن استفاده کند. کاردیوورژن را میتوان با استفاده از دارو یا پروسیجر انجام داد. در روش پروسیجر، شوک الکتریکی با استفاده از بالشتکهایی که در قفسه سینه قرار میگیرند به قلب اعمال می شود. جریان الکتریکی وارد شده، بر پیام های الکتریکی قلب تاثیر گذاشته و ریتم آن را به حالت طبیعی بر میگرداند. - سوزاندن با کاتتر
در این روش، پزشک یک یا تعدادی کاتتر را از طریق عروق به قلب می فرستد. الکترودهای واقع در راس این کاتترها با استفاده از گرما، سرمای شدید و یا انرژی رادیویی بافت منشأ آریتمی را سوزانده و به این ترتیب مسیر بوجود آورنده آن را مسدود می کنند.
۳) ابزارهای قابل کاشت
ممکن است در روند درمان آریتمی قلبی از ابزارهای قابل کشت نیز استفاده شود. این ابزارها عبارتند از:
- ضربان ساز
ضربان ساز یک ابزار قابل کاشت می باشد که به کنترل ضربان نامنظم قلب کمک می کند. در این روش با استفاده از یک جراحی بسیار کوچک، یک ابزار کوچک در زیر پوست مجاور استخوان ترقوه قرار داده می شود.
یک سیم عایق از ضربان ساز خارج شده و وارد قلب می شود و برای همیشه در آنجا می ماند. زمانی که ضربان ساز متوجه ریتم غیر قلبی نرمال شود، با ارسال پیام های الکتریکی به قلب باعث تحریک آن شده و ضربان آن را به حالت نرمال بر خواهد گرداند. - کاردیوورتر-دفیبریلاتور قابل کاشت (ICD)
پزشکان در مواردی که فرد در خطر ابتلا به آریتمی های خطرناک حفرات تحتانی قلب نظیر تاکیکاردی یا فیبریلاسیون بطنی قرار دارد از این روش استفاده می کنند.
اگر فرد سابقه ایست قلبی داشته و یا در خطر آن قرار داشته باشد پزشک به احتمال بالا از ICD استفاده خواهد کرد. ICD یک وسیله دارای باتری است که همانند ضربان ساز در زیر پوست و در مجاورت استخوان ترقوه کاشته می شود.
ICD دائما ریتم قلب بیمار را مورد پایش قرار می دهد و در صورت شناسایی ریتم غیر طبیعی، با ارسال شوک های الکتریکی کم یا پر انرژی به قلب باعث تصحیح ریتم آن می شود. این ابزار از وقوع آریتمی پیشگیری نمی کند بلکه پس از ایجاد آریتمی آن را از بین می برد.
۴) جراحی و دیگر روش ها
در برخی از موارد، جراحی تنها راهکار درمانی برای برطرف کردن آریتمی می باشد. روش های جراحی عبارتند از:
- روش ماز (مارپیچی)
در این روش، جراح چند نقطه از دهلیزها را برش می دهد تا یک الگوی بافتی مارپیچی (اسکار) در قلب بر جای بماند. از آنجایی که بافت اسکار قادر به انتقال پیام های الکتریکی نمی باشد. بنابراین مانع از انتقال پیام های الکتریکی سرگردان بوجود آورنده آریتمی خواهد شد. این روش موثر است اما از آنجایی که نیازمند جراحی است معمولا در آخرین گام درمانی است. فقط هم برای افرادی مورد استفاده قرار می گیرد که به درمانهای دیگر جواب نمی دهند و یا به دلایل دیگری مجبورند عمل جراحی قلب داشته باشند. - عمل جراحی بای پس عروق کرونر
در صورتی که فرد علاوه بر آریتمی به بیماری شدید عروق کرونر نیز مبتلا باشد، پزشک از عمل جراحی بای پس عروق کرونر استفاده خواهد کرد. این اقدام می تواند به بهبود جریان خون قلب کمک کند.
هنگام ملاقات با پزشک قلب چه اقداماتی میتوان انجام داد؟
- از محدودیتهای پیش از ملاقات مطلع باشید.
- در هنگام ملاقات مطمئن شوید که در خصوص کارهایی که باید انجام دهید، نظیر محدودیت رژیم غذایی خاص، به اندازه کافی توجیه شده اید. رعایت محدودیت رژیم غذایی به ویژه قبل از انجام آزمایش های خونی حائز اهمیت است.
- هر گونه علامت و نشانه مشکوک، حتی مواردی که ظاهراً بی ارتباط به آریتمی قلبی هستند را یادداشت کنید.
- اطلاعات شخصی مهم شامل سابقه خانوادگی بیماریهای قلبی، سکته مغزی، فشار خون بالا و یا دیابت و هر گونه حادثه یا تغییر بوجود آمده در زندگی شخصیتان را بنویسید.
- فهرستی از تمام داروها، ویتامین ها و مکمل هایی که مصرف می کنید تهیه نمایید.
- در صورت امکان یکی از اعضای خانواده یا یکی از دوستان را همراه خود به مطب ببرید. گاهی مواقع به یاد آوردن تمام جزئیات در قرار ملاقات دشوار می باشد. بنابراین حضور همراه در این خصوص می تواند بسیار کمک کننده باشد.
- سوالاتی که از پزشک دارید را یادداشت کنید. زمان ملاقات محدود است. بنابراین تهیه فهرستی از سوالات باعث خواهد شد بتوانید نهایت استفاده را از زمان ملاقات ببرید.
- سوالات خود را به ترتیب اولویت یادداشت کنید.
در خصوص آریتمی قلبی می توانید از سوالات زیر استفاده کنید:
- محتمل ترین دلیل بیماری من چیست؟
- آیا علت یا علل دیگری برای علائم من وجود دارند؟
- من به چه آزمایشی نیاز دارم؟ آیا باید برای این آزمایش آماده شوم؟
- بهترین روش درمانی برای بیماری من کدام است؟
- آیا لازم است از مواد غذایی و نوشیدنی های خاصی پرهیز کنم؟ آیا موردی هست که باید به رژیم غذایی من اضافه شود؟
- سطح مطلوب فعالیت فیزیکی برای من چقدر است؟
- هر چند وقت یک بار باید از نظر مشکلات قلبی و دیگر عوارض آریتمی مورد بررسی قرار بگیرم؟
- من بیماری دیگری نیز دارم. چگونه می توانم آن را نیز به خوبی کنترل کنم؟
- آیا داروی جایگزینی برای داروی تجویز شده قبلی وجود دارد؟
- آیا بروشور یا مجله مفیدی در خصوص بیماری من وجود دارد؟ چه سایت هایی را پیشنهاد می کنید؟
شما عزیزان برای کسب اطلاعات در مورد آریتمی قلبی و چگونگی کنترل آن میتوانید از راهنماییهای پزشکان متخصص قلب و عروق استفاده کنید. البته برای دریافت این راهنماییها لزومی ندارد که صبر کنید تا در زمان ممکن مراقبتهای درمانی مورد نیاز خود را به دست آورید. میتوانید آن را در یک چشم بر هم زدن به صورت آنلاین از طریق درمانکده انجام دهید.
تیم درمانکده پس از بررسی نیازهای بیماران مختلف و پزشکان، امکان نوبت دهی از لیست بهترین پزشک قلب را در سایت خود فراهم کرده است. برای انتخاب پزشک مورد نظر خود بدون نیاز به مراجعه حضوری و تماس با مطب، میتوانید برای دریافت نوبت به لیست بهترین پزشکان مراجعه کرده و با توجه به اولین نوبت خالی پزشک، نظرات بیماران، تلفن مطب و آدرس مطب، نوبت خود را به صورت آنلاین رزرو کنید.
آریتمی” یا ضربان قلب غیر نرمال به معنای بی نظمی در ضربان قلب است و لزوما به معنی این نیست که قلب شما خیلی تند یا خیلی آهسته می تپد. به این معنی است که ریتم طبیعی خود را ندارد و در مواردی خطرناک است. دکتر آرزو خسروی بهترین متخصص آریتمی و عضو هیئت علمی دانشگاه علوم پزشکی درباره ضربان قلب غیر نرمال توضیح می دهند.برای مشاهده آدرس مطب روی نقشه کلیک کنید.
ممکن است احساس کنید که قلبتان ضربان محکمی دارد، یا میلرزد، یا خیلی تند یا خیلی آهسته میتپد. یا ممکن است هیچ چیزی متوجه نشوید، در این مواقع آریتمی بدون علامت است.
آریتمی می تواند یک وضعیت خطرناک محسوب شود، یا ممکن است بدون خطر باشد. اگر احساس کردید که در ضربان قلب شما چیز غیرمعمولی وجود دارد، با اورژانس تماس بگیرید، پزشک علت را تشخیص داده و آن را درمان میکند.
ضربان قلب پایین خطرناک چند است؟
آریتمی های خطرناک قلبی : وقتی ضربان قلب شما خیلی کند است، از آن به عنوان برادی کاردی یاد می شود. ضربان قلبی پایین است که کمتر از 60 ضربان در دقیقه باشد. برای ورزشکاران و افرادی که به طور منظم ورزش می کنند، ضربان قلب زیر 60 بار در دقیقه طبیعی و حتی سالم است. چنانچه فعالیت بدنی مستمری ندارید یا ورزش نمی کنید و ضربان قلبتان کمتر از 60 بار در دقیقه است، جهت بررسی علت آن به متخصص قلب و عروق مراجعه کنید.
ضربان قلب سریع چند است؟
به ضربان قلب سریع بیماری تاکی کاردی می گویند. برای بزرگسالان، ضربان قلب سریع به طور کلی به عنوان ضربان قلب بیش از 100 ضربان در دقیقه تعریف می شود. اما در کل باید سن و سلامت فرد را نیز در نظر گرفت.اگر ضربان قلب خود یا هر یک از عزیزانتان بیشتر از 100 بار در دقیقه است،ضروریست جهت تشخیص علت بی نظمی ضربان قلب ،به متخصص قلب و عروق مراجعه کنید.
ضربان قلب غیر نرمال
حتی با وجود اینکه قلب شما سالم باشد، ممکن است دچار آریتمی یا همان ضربان قلب غیر نرمال شوید. یا ممکن است آریتمی در اثر موارد زیر بروز یابد:
- بیماری های قلبی
- عدم تعادل الکترولیت ها (مانند سدیم و پتاسیم) در خون
- تغیرات در عضله ی قلبی
- صدمات ناشی از حمله ی قلبی
- فرآیند بهبودی بعد از جراحی
علل ابتلا به آریتمی های خطرناک قلبی چیست؟
از عوامل موثری که در بروز ضربان قلب غیر نرمال موثر هستند میتوان به بیماری های مختلف قلبی مثل گرفتگی عروق، سکته قلبی و مشکلات دریچه ای قلب و حتی نقص مادرزادی اشاره کرد. با این وجود بسیاری از بیماران مبتلا به آریتمی، ساختمان قلب سالمی دارند، که لازم است با مشاهده علائم این بیماری با مراجعه به پزشک متخصص قلب، جهت درمان به موقع این بیماری اقدام کنند.
انواع مختلف آریتمی قلبی یا ضربان قلب غیر نرمال
این یک ضربان زودرس و اضافه ی قلبی است که در حفرات فوقانی قلب که دهلیز نامیده می شوند آغاز می شود. این ها بی خطر هستند و درکل نیازی به درمان ندارند.
PVC از شایعترین انواع آریتمی است. این یک پرش ضربان قلبی است که همه ی ما گاهی احساس میکنیم. پرش قلب می تواند با اضطراب، مصرف زیاد کافئین یا نیکوتین در ارتباط باشند. اما بعضی اوقات ممکن است در اثر بیماری های قلبی یا عدم تعادل الکترولیکی به وجود بیایند. اگر شما این حالت را زیاد تجربه کردید، به یک متخصص قلب مراجعه کنید.
این ضربان قلب غیر نرمال شایع، باعث میشود که حفره ی فوقانی قلب غیرطبیعی منقبض شود.
این نوع ضربان قلب غیر نرمال معمولا از فیبریلاسیون دهلیزی سازمان یافته تر و منظم تر به وجود می آید. این حالت معمولا در افرادی که بیماری قلبی دارند یا در هفته ی نخست بعد از جراحی به وجود می آید. اغلب به فیبریلاسیون دهلیزی تغییر می یابد.
· تاکیکاردی پاروکسیسمال فوق بطنی یا pat
ضربان قلب سریع، معمولا با ریتم منظم، از بالای حفرات تحتانی قلب یا بطن ها آغاز میشود. ناگهانی آغاز شده و پایان می یابد.
شما ممکن است دچار ضربان قلب سریع شوید به این دلیل که یک راه اضافی ارتباطی بین حفرات فوقانی و تحتانی قلب شما وجود دارد. زمانی که این اتفاق در قلب شما به وجود می آید، میتوانند باعث ضربان قلب سریع تر شود که به آن تاکیکاردی میگویند. پالس هایی که ضربان قلب را کنترل میکنند خیلی سریع به اطراف قلب میرسند و باعث ضربان سریع و غیر نرمال قلب میشوند.
· تاکیکاردی چند مدخلی گره AV
این نوع دیگری از ضربان قلب سریع میباشد. میتواند باعث تپش قلب، غش کردن یا نارسایی قلبی شود. در بعضی از موارد این موضوع با یک راه حل ساده که نفس کسیدن عمیق است برطرف میشود. همچنین بعضی از دارو ها باعث توقف این حالت میشوند.
ضربان قلب سریع که از حفرات تحتانی قلب آغاز میشود. به دلیل اینکه قلب خیلی سریع میتپد، نمیتواند به اندازه ی کافی خونگیری کند. این میتواند یک آریتمی خطرناک باشد، به خصوص در افرادی که بیماری های قلبی دارند، و ممکن است با علائم دیگری همراه باشد.
زمانی این موضوع اتفاق می افتد که حفرات تحتانی قلب می تپند اما نم یتوانند به خوبی منقبض شوند و خون را به بدن برسانند. این مورد جزو آریتمی های خطرناک قلبی است و باید سریعا با CPR و از بین بردن فیبریلاسیون درمان شود.
این موضوع میتواند باعث ایجاد یک ضربان قلب غیر نرمال خطرناک و حتی مرگ ناگهانی شود. پزشکان میتوانند این حالت را با دارو یا دستگاهی به اسم دفیبریلاتور درمان کنند.
ضربان قلب آهسته میباشد که ممکن است در اثر بیماری های سیستم الکتریکی قلب به وجود بیاید. زمانی که این اتفاق می افتد، ممکن است احساس کنید که درحال مردن هستید، یا حتی بمیرید. همچنین این حالت ممکن است در اثر مصرف دارو ها نیز ایجاد شود. درمان ممکن است قرار دادن ضربان ساز باشد.
· عملکرد غیرطبیعی گره سینوسی
این ضربان قلب آهسته ی قلب در اثر مشکلات گره سینوسی ایجاد میشود. بعضی از افرادی که این مشکل را دارند باید ضربان ساز بگیرند.
یک نوع تاخیر با بلاک (انسداد) کامل در مسیر پالس هایی است که باید از گره سینوسی به قسمت های تحتانی قلب بروند. قلب ممکن است نامنظم و اغلب آهسته بتپد. در موارد شدید به افراد ضربان ساز داده میشود.
علائم آریتمی های خطرناک قلبی
آریتمی میتواند بدون صدا باشد، به معنی این که شما علائمی را احساس نمی کنید. متخصص قلب میتواند در حین معاینه ی جسمی با گرفتن نبض یا به وسیله ی نوار قلب، ضربان قلب غیر نرمال را متوجه شوند.
علائم آریتمی های خطرناک قلبی شامل موارد زیر هستند:
- تپش قلب
- احساس کوبیده شدن در قفسه ی سینه
- سرگیجه یا احساس سبکی سر
- غش کردن
- تنگی نفس
- درد قفسه ی سینه یا تنگی آن
- ضعف یا خستگی
علت تپش قلب هنگام برخواستن از خواب یا در شب
آریتمی های خطرناک قلبی در چه افرادی بیشتر است؟
افرادی که به فشار خون بالا، دیابت و مشکلات تیروئیدی مبتلا هستند یا سابقه بیماری های عروق کرونری و … دارند بیشتر در معرض خطر ابتلا به آریتمی یا ضربان قلب غیر نرمال هستند.
تشخیص آریتمی های خطرناک قلبی
برای تشخیص آریتمی های خطرناک قلبی یا کشف علت آن متخصص قلب از آزمایش های زیر استفاده می کند:
این آزمایش فعالیت الکتریکی قلب شما را ضبط میکند. در قفسه ی سینه، بازو و پاهای شما وسایل کوچکی قرار خواهند داد تا یک آزمایش سریع و بدون درد برای شما انجام شود. آزمایشی نوار قلب در مطب دکتر آرزو خسروی انجام می شود. برای مشاهده آدرس مطب روی نقشه و ارتباط با نوبت دهی کلیک کنید.
#تصویر نوار قلب خطرناک
این یک وسیله ی قابل حمل برای گرفتن نوار قلب است که میتوانید برای 1 تا 2 روز از آن استفاده کنید. یک الکترود هایی روی پوست شما تعبیه میشوند. این کار بدون درد است و شما میتوانید به کارهای روزانه ی خود برسید. هولتر ریتم 24 و 48 ساعته در مطب دکتر آرزو خسروی انجام می شود. برای مشاهده آدرس مطب روی نقشه و ارتباط با نوبت دهی کلیک کنید.
اگر اغلب علائم شما وجود ندارند، پزشک شما ممکن است توصیه کند که یک مانیتور ایونت بپوشید، معمولا برای زمانی تا یک ماه. این یک وسیله است که زمانی که دکمه ی آن را فشار میدهید، برای چند دقیقه فعالیت الکتریکی قلب شما را ثبت و ضبظ خواهد کرد. هر زمانی که متوجه علائمتان شدید، باید برای خواندن جواب توسط پزشک به او مراجعه کنید.
جند نوع تست ورزش مختلف وحود دارد. هدف این که ببینند با وارد کردن فشار به قلب تا چه زمانی قلب دچار اختلال ریتم یا کاهش خونرسانی به بدن میشود. در تست های متداول تر، شما روی یک تردمیل راه میروید یا روی یک دوچرخه ی ایستا پدال میزنید که سختی آن با گذشت زمان افزوده میشود، در این هنگام نوار قلب شما گرفته میشود و ضربان قلب و فشار خون شما محاسبه می شود. تست ورزش در مطب دکتر آرزو خسروی انجام می شود . برای مشاهده آدرس مطب روی نقشه و ارتباط با نوبت دهی کلیک کنید.
یک آزمایش سونوگرافی است که عضلات قلب و دریچه ها را ارزیابی می کند. اکوکاردیوگرافی قلب در مطب دکتر آرزو خسروی،فلوشیپ اکوکاردیوگرافی انجام می شود . برای مشاهده آدرس مطب روی نقشه و ارتباط با نوبت دهی کلیک کنید.
ممکن است پزشک شما یک تیوب نازک و بلند را به یکی از عروق خونی بازو یا پای شما وارد کند. او توسط یک دستگاه اشعه ی ایکس مخصوص آن را به قلب وارد میکند. بعد از آن یک ماده ی حاجب را به قلب شما وارد میکند تا به وسیله ی فیلمبرداری اشعه ی ایکس از دریچه های قلب، عروق کروناری و حفرات قلبی شما فیلم تهیه کند.
این آزمایش فعالیت الکتریکی و راه های قلبی شما را ثبت میکند. این کار کمک میکند تا دریابند چه چیزی باعث مشکلات ریتم قلبی شده است و بهترین درمان برای آن را پیدا کنند. در طی آزمایش، پزشک شما به صورت ایمن دوباره ریتم قلبی شما را مختل میکند و بعد از آن ممکن است داروهایی برای کنترل آن بدهد و مشاهده کند که کدام یک از آن ها مناسب تر هستند.
کاردیوورژن الکتریکی جیست؟
اگر داروها نتوانند وجود بی نظمی ضربان قلب را کنترل کنند، شما ممکن است به کاردیوورژن نیازمند شوید. برای این، پزشکان به شما یک بیهوشی کوتاه میدهند، و بعد از آن یک شوک الکتریکی به قفسه ی سینه شما میدهند تا به قلب شما اجازه دهند دوباره با ریتم طبیعی شروع به کار کند.
ضربان ساز چیست؟
این دستگاه پالس های الکتریکی ای به عضلات قلب شما میفرستد تا ضربان آن را در محدوده ی طبیعی حفظ کند. این وسیله یک ژنراتور ضربان ساز است که به وسیله ی سیم این ضربان ها را به عضلات قلب شما ارسال میکند.
Implantable Cardioverter Defibrillator چیست؟
پزشکان معمولا از این وسیله برای درمان تاکیکاردی بطنی و فیبریلاسیون بطنی استفاده میکنند، دو ریتم تهدید کننده ی حیات. این وسیله شامل موارد زیر است:
- ضربان ساز ضد تاکیکاردی: زمانی که قلب خیلی سریع میتپد، یک پالس هایی به قلب شما ارسال میشود تا ضربان آن دوباره به حالت عادی برگردد.
- کاردیوورژن
- از بین برنده ی فیبریلاسیون: زمانی که قلب شما خیلی تند یا نامنظم میتپد، به عضلات قلبی یک شوک با انرژی بیشتر داده میشود تا به ریتم طبیعی بازگردند.
- ضربان ساز ضد برادیکاردی: زمانی که قلب شما آهسته میتپد، ضربان آن را به حالت طبیعی برمیگرداند.
کاتتر تخریب کننده چیست؟
این فرآیند باعث درست شدن مشکلات الکتریکی قلب می شود.
پزشکان یک کاتتر را به درون پا وارد میکنند. این کاتتر انرژی های الکتریکی با فرکانس بالا را به بک ناحیه ی کوچک قلب ارسال میکند که باعث میشود ریتم های غیرطبعی قلبی از بین بروند. این انرژی ارتباط بین راه های ریتم غیر طبیعی قلب را قطع می کند.